无痛分娩,让生产不再痛不欲生。这样的分娩镇痛技术在西方发达国家几近普及,但因为麻醉医生数量短缺、生育观念差异、经济负担等多重原因,无痛分娩在中国大部分地区普及率仅有10%。
眼下,国家层面的无痛分娩试点已在全国范围启动,麻醉医生的巨大缺口也正在填平。去年11月,国家卫生健康委员会发文,就无痛分娩启动为期三年的试点。四个月后的3月20日,首批913家试点医院名单公布。
今后,随着试点医院的经验积累和带动,无痛分娩将在全国推广。
新京报记者 许雯
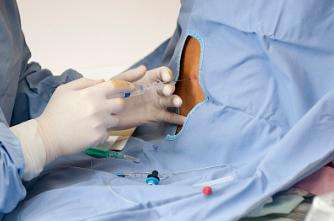
麻醉医生实施脊椎穿刺。资料图
生育观念差异 不少人对无痛仍存疑虑
生孩子到底有多痛?
“像肚子被卡车来回碾压。”回想起在待产室度过的艰难时刻,吴雅(化名)双手下意识握紧。 一年前,为了迎接新生命的到来,她和家人选择了当地最好的公立医院,在郑州大学第二附属医院妇产科待产室里,她度过了难熬的十几个小时。间隙性的宫缩,像来回逡巡的卡车,来了走了,又再来。
宫口开到四指时,吴雅终于可以“上无痛”了。无痛,即俗称的无痛分娩,学名是椎管内分娩镇痛技术。
准妈妈双手抱膝弓成虾米,麻醉医生在产妇后腰位置穿刺,留置导管,孕妇用镇痛泵自己控制药量。缓缓注入的低浓度局部麻醉药物,阻断孕妇的局部感觉神经传导,但不影响运动功能,让准妈妈们在生产中舒服一些。“我的命都是无痛给的,”有网友在微博说。
无痛并非完全没有痛感,而且每个人对疼痛的敏感程度也有不同。打过无痛针,吴雅还是感觉到明显的宫缩,仍然很痛。在北京一家医院里,打过无痛针后安静待产的赵华(化名)更舒服一些,“直到孩子的头快出来了才有疼痛感。”
这样的无痛分娩技术在西方几近普及,但在中国才刚刚起步。来自国家卫生健康委员会的官方数据显示,西方发达国家分娩镇痛率可达85-98%,自然分娩期间接受镇痛已经是一种常态和被广泛接受的观念,而我国不同地区妇产医院和妇幼保健院无痛分娩率各不相同。
其中,省会及一线城市,经济发达地区的大型妇产医院、妇幼保健院可达70%以上,部分医院甚至可以达到90%。但经济欠发达地区,二三线城市妇幼保健院,以及大部分的综合医院分娩镇痛尚不够普及,多数都在10%上下,也有的尚未开展分娩镇痛。
与城市里的孕产妇相比,农村的准妈妈无痛分娩意愿并不强烈。大约2000元的镇痛费用,如果不能医保报销,对城市家庭来说负担较小,但对经济欠发达地区和家庭来说,是否要用还要仔细掂量。
首批试点医院之一、江苏省徐州市妇幼保健院副主任医师何文杰告诉记者,家住农村的产妇在当地乡镇医院顺产生一个孩子只需要800多块,新农合医保报销后自费部分很少。相较之下,2000元的自费无痛针是“奢侈消费”。
东西方无痛分娩比例的差异还来自于生育观念的不同。有专家认为,西方产妇和家属更关注孕妇本身的舒适度,而中国家庭更在意胎儿的安危,“无痛针对宝宝身体不好”“麻醉药影响孩子智力”“忍一忍就好了”。
这样的误解让不少中国产妇和家属对无痛分娩始终心存疑虑,尽管各个医院的麻醉科医生都在反复科普,无痛分娩所用的麻醉剂量只是剖宫产的1/10,对产妇和胎儿不会产生影响。
麻醉医生短缺 一人对应7名手术大夫
文化差异外,一个更紧迫的现实是麻醉医生数量不足。
北京协和医院麻醉科主任、中华医学会麻醉学分会主任委员黄宇光此前撰文指出,按照欧美国家每万人2.4名麻醉医生的标准,中国应该配备30万名麻醉医生。
“但目前全国只有近10万麻醉医生。”他告诉记者,按照最好的标准,一个麻醉大夫对应3个手术大夫,但在中国一个麻醉大夫要对应7个手术大夫,甚至7.5个。由于人员的严重短缺,大量麻醉医生长期处于过负荷劳动状态,2014年以来已有10余位中青年麻醉医生猝死。
在2018年全国两会上,黄宇光作为全国政协委员建议在分娩中全部采取麻醉镇痛,同时加大麻醉科医生培养,并建议在医学院校本科阶段开设麻醉学。
麻醉医生为何成为紧缺人才?黄宇光认为,过去麻醉并不是刚性需求,“我1983年大学毕业做麻醉那时候,疼痛是正常的,大家都得忍着,分娩就是疼”。但现在,随着舒适化医疗理念的普及,麻醉正在成为“人民日益增长的美好生活需要”,2017年发生的陕西榆林产妇坠楼事件,正是这种需要的极端表达。
另外,近年来随着经济水平的提高,全国手术量井喷,麻醉医生忙不过来了。黄宇光告诉记者,据世界卫生组织2014年的统计数据,每年全球有2.34亿人接受手术,也就是每25人中就有一个人在这一年要做手术麻醉,手术量还在逐年增多。
现状正在改变。黄宇光指出,麻醉医生已经从传统的“幕后英雄”、辅助科室,成为正规的临床科室,和内科、外科、妇科、儿科平分秋色。尤其在过去一年间,为解决麻醉医生短缺问题,国家层面密集出台四份红头文件。
其中最重要的,是2018年8月国家卫健委等七部委联合下发《关于印发加强和完善麻醉医疗服务意见的通知》,从培养麻醉医师数量、优化麻醉专业技术人员结构、拓宽麻醉医疗服务领域等方面布局。
“这是前所未有的,麻醉学科的春天来了。”在黄宇光看来,2018年称得上是“中国麻醉年”。
他认为,今后麻醉医生数量短缺的问题将逐步缓解,但还需要时间,“到2030年有望翻倍,达到15万人。”
提高认知、优化流程 多管齐下普及无痛
麻醉医生的巨大缺口逐年填平的同时,无痛分娩试点也已在全国启动。
2018年11月,国家卫健委发布《分娩镇痛试点工作方案》(以下简称“试点方案”)提出,2018至2020年在全国具备产科和麻醉科诊疗科目的二级及以上综合医院、妇幼保健院或妇产专科医院内,遴选一定数量的医院开展分娩镇痛诊疗试点。
今年3月20日,第一批913家试点医院名单“出炉”。记者注意到,首批入选医院多为三甲公立综合医院和妇幼保健院,还有部分私立医院。
以北京为例,首批35家试点医院中既有北京协和医院这样的知名公立医院,也有朝阳、海淀等各区妇幼保健院,以及和睦家、美中宜和等私立妇产专科医院。
按照试点方案,试点医院应进一步规范分娩镇痛技术操作,完善优化分娩镇痛管理和服务流程,提高医务人员及公众对分娩镇痛的认知度,在保障母婴安全的前提下,普及分娩镇痛技术。
此外,试点医院还将通过帮扶、协作、接收进修等形式,将分娩镇痛技术向其医联体内其他医疗机构推广,发挥试点医院辐射带动作用。
对于将无痛分娩纳入医保,社会呼声一直颇高。此前有专家认为,无痛分娩属于舒适化医疗范畴,现阶段我国的医保基金还是“保基本”,将无痛分娩纳入报销范围有难度。不过记者注意到,国家卫健委在试点方案中要求各级卫生健康部门积极协调相关部门,为试点提供医保报销等政策支持。
技术层面上,分娩镇痛的操作理念也在不断更新。无痛针上场的时间逐渐提前,以往镇痛只在疼痛最剧烈的阶段“出手”,比如产妇宫口开四指(宫口张开4公分)或二三指时。
而按照最新的指南,“上无痛”的时机不再以此为准。记者注意到,去年11月,国家卫健委随试点方案一同发布《分娩镇痛技术操作规范》明确,分娩镇痛开始的时机为产程开始后,产妇有要求,在产程的任何阶段均可开始实施椎管内分娩镇痛。 这意味着,只要产妇感到疼痛时甚至疼痛开始前,就可以留置针管,随时注入局麻药物,孕妇不必忍受生产开始时的疼痛,舒适程度大大提高。
试点只是无痛分娩在全国推行的“序曲”。试点方案明确提到,通过试点医院的带动,逐步在全国推广分娩镇痛技术。
新京报记者 许雯 编辑 陈思 校对 刘军














